生殖医療センター
生殖医療センターの紹介
生殖医療センターは1991年に体外受精を開始し、以降より高度な医療を提供できるよう技術・設備の拡充を図っております。又、総合病院のメリットを生かし、泌尿器科・内科・循環器内科等、他科との連携でより安全に治療を受けていただけるように努めております。
不妊症手術にも積極的に取り組んでおり、手術から不妊治療再開まで継続した医療を提供することができます。
産婦人科外来とは独立した不妊専門外来があり、プライバシーとインフォームド・コンセント(情報の説明と同意)を大切にし、スタッフとの会話の時間を多くとっています。
治療方法
生殖医療センターに受診していただくと、まず不妊症の系統検査を受けていただきます(他院で既に施行済みの検査に関しては省略致します)。検査結果や不妊期間・他院での治療歴・年齢・御夫婦の希望等、総合的に判断し、どのような治療から開始していくか相談致します。
又、基礎体温を測定し毎回診察時に基礎体温表を持参して下さい。


タイミング療法
超音波検査で卵胞の大きさを計測することで排卵日を予測します。卵胞20㎜程度で排卵となります。予想排卵日に合わせ性交を行います。
人工授精
御主人の精液を洗浄・濃縮し運動性良好な精子を集め、直接子宮内へ注入する方法です。人工授精で妊娠される方の90%以上が6回目までの治療で妊娠されています。
人工授精で出生した児に先天異常が多くなるということはありません。
人工授精自体は健康保険の対象外なので自費で約10,000円かかります。但し、人工授精に向けた排卵誘発の部分は健康保険が使えます。
◆対象
1.精子の数が少ない(乏精子症)・又は精子の動きが悪い(精子無力症)
2.頸管粘液の分泌が悪い(精子が頸管を超えにくくなります)
3.性交障害
4.原因不明の不妊症

排卵誘発
タイミング療法や人工授精を行う際、必要に応じ行います。当院では主に以下の方法を採用しておりますが、患者さんに合わせ若干の変更を行うこともあります。
①クロミフェン療法
月経3~5日目から5日間内服します。
②クロミフェン-HMG療法
月経3-5日目からクロミフェンを3-5日間内服後、HMGの注射(筋肉注射)を加えます。注射のために通院が必要です。
③クロミフェン-FSH療法
月経3-5日目からクロミフェンを3-5日間内服後、FSH製剤の皮下注射を加えます。自己注射なので注射のための通院は不要です。
④HMG(FSH)単独療法(隔日法・ステップアップ法・ステップダウン法)
HMG(FSH)の量を調節しながら、連日もしくは隔日投与していく方法です。多嚢胞性卵巣症候群のように一度に複数個の卵胞が発育しやすい方や、中枢性排卵障害の方が適応となります。
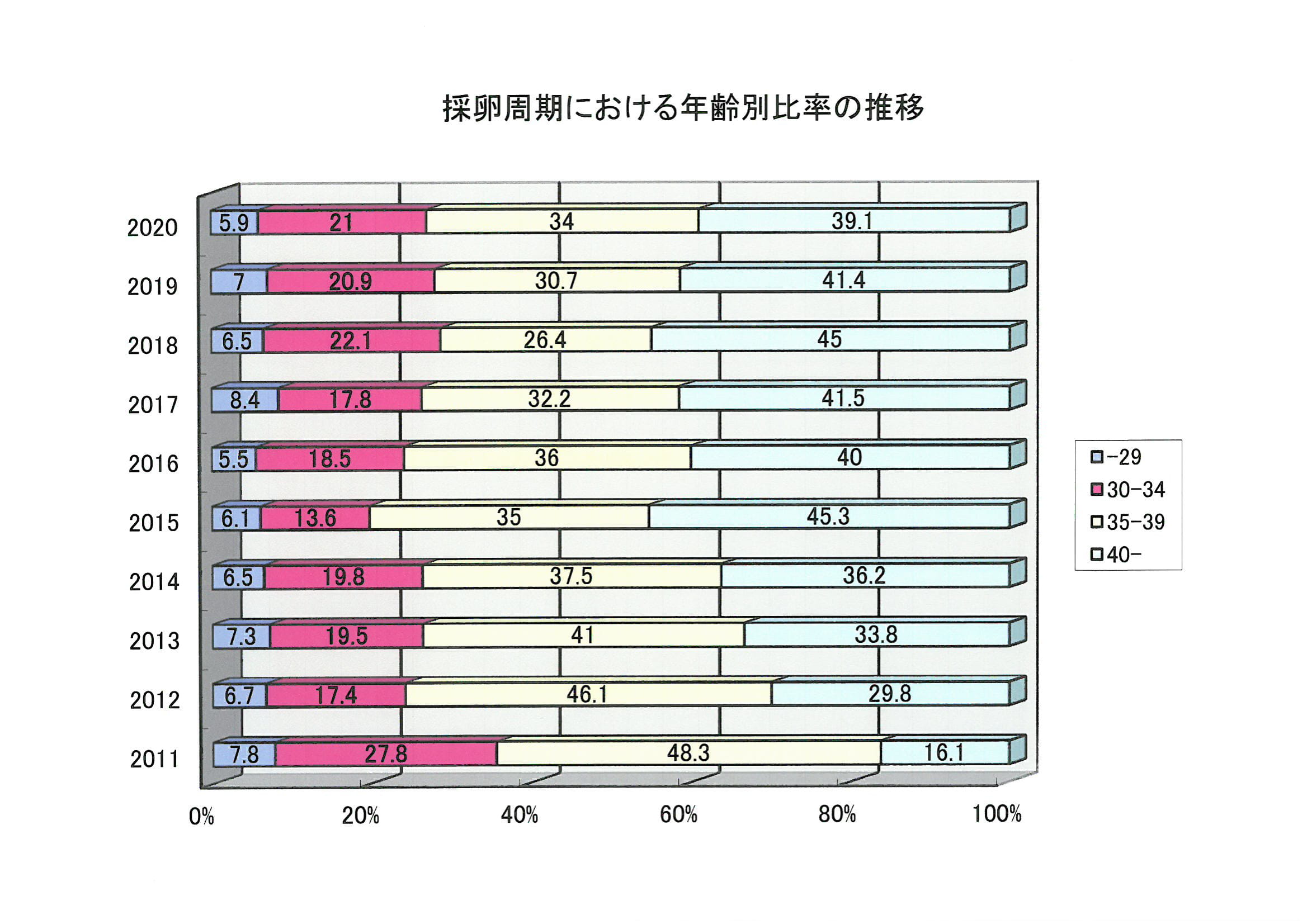
生殖補助医療
生殖補助医療(assisted reproductive technology、以下ART)は不妊診療の重要な選択肢のひとつであり、難治性不妊症に対する治療法として位置づけられています。
卵子と精子を採取し体外で受精させ、受精し分割した卵(胚)を子宮内に移植する方法です。
体外受精による出生児は全世界で400万人を超えたともいわれ、世界初の成功例で生まれた女性を含め、初期の体外受精による出生児が多数成人となり、体外受精を必要とせず次世代の児を得ていることが報告されています。これまでの報告では、体外受精そのものによって明らかに生まれた子どもに異常が多くなるということは証明されていませんが、体外受精による出生児の長期予後については、その後の技術革新の影響も含めてまだまだ不明な点も多く、我が国でも大規模な出生後調査が進行中です。
日本産科婦人科学会には607施設(2015年)がART実施施設として登録されています。又、同学会に報告されたARTによる出生児は1年間で51,001人(2015年)であり、この数値はこの年の出生児の約20人中1人にあたります。
◆対象
1.卵管が両方とも閉塞している人。
2.重度男性不妊症、軽度の男性不妊症(乏精子症、精子無力症)でも、原則として6回以上人工授精を行ったにも関わらず
妊娠できない夫婦。
3.原因不明長期不妊症。
◆条件
1.正式に結婚していること。
2.妊娠に耐えられる健康状態であること。
3.妻の年齢が43歳未満であることが望ましい。
◆方法
①排卵誘発 → ②採取 → ③精液採取 → ④受精 → ⑤胚移植・胚凍結 → ⑥黄体維持 → ⑦判定
①排卵誘発
自然周期では通常1~2個の卵胞しか発育しませんが、排卵誘発剤HMG(FSH)を用いることで複数個の卵子を得ることが可能になります。約7~10日間、連日注射に通院していただく必要がありますが、遠方の方でも無理なく治療を続けていただくために、近くの医療機関に日々の注射をお願いすることもできます。又、排卵誘発を行う際、自然の排卵を抑えるためGnRHアゴニスト(点鼻薬)、GnRHアンタゴニスト(皮下注射)を併用します。
誘発開始5~8日後に卵胞発育を評価し採卵日を決定します。卵子成熟のため採卵の33~35時間前にHCGを投与します。(当院では顕微授精の場合は前々日の22時、体外受精の場合は前日の5時に行います。)
通常は以上のような過排卵刺激法を行いますが、卵巣機能低下症例や反復不成功症例に対しては低刺激法や自然周期採卵も行っております。
②採取
当院では採卵日を月曜日~水曜日に固定して採卵を行っています。
顕微授精の方は午前8時30分、体外受精(媒精)の方は午後1時30分から行っています。静脈麻酔下で経腟採卵を行います。終了後は隣接した安静室で2時間程休んでから帰宅になります。
③精液採取
センター内にある採精室で採取していただきます。精液中の良好な運動精子を回収しARTに用います。
④受精(媒精・顕微授精)
媒精は精子自身が持つ受精能力を生かした方法です。卵子の入った培養液に運動良好な精子を添加します。精液検査で大きな異常がなく、先行するART周期でも明らかな受精障害を認めないときに行います。一方、精液検査で異常を認めた際や、凍結精子を用いる際、先行するART周期で受精障害を認めた時には顕微授精をお勧めします。
顕微授精とは、1個の精子を極細のガラス管内に吸入し、直接卵細胞質内に注入する方法です。これは、受精過程に障害を有するために、自力で細胞質内に入れない精子に対して受精へ導く手法です。
◆対象
1.重症の乏精子症・精子無力症の方で体外受精(IVF)では受精卵を得られないと予想される場合
2.精子の数や運動性に問題がないにも関わらず、前回体外受精(IVF)で受精しなかったか、もしくは受精率の低い場合
上記の方が対象となりますが、精液所見だけでなく色々な所見を総合的に判断して顕微授精を勧めます。

⑤胚移植・胚凍結
採卵後2日目の初期分割胚、もしくは5~6日目の胚盤胞を用います。胚盤胞移植の方が移植あたりの妊娠率は上がります。
子宮口から内腔に細いカテーテルを挿入し胚を移植します。この際、超音波でカテーテルの先端を確認しながら行います。
移植胚数は日本産科婦人科学会の会告で原則1個ですが、35歳以上・反復不成功例では2個同時に移植することもあります。
胚質の良い余剰卵が得られた際には、凍結保存し別周期で凍結融解胚移植を行います。

⑥黄体維持
採卵-移植後は黄体補充が必要です。当院ではプロゲステロンの膣錠を採用しています。8時間毎に1日3回使用し、妊娠が成立した際には7~8週まで継続していただきます。
膣錠が使用できない方には、連日注射や経口剤で対応致します。
⑦判定
移植後2週間程で血液検査による判定を行います。妊娠成立後は妊娠7~8週頃まで生殖医療センターで外来管理させていただきます。その後は当院の産科、もしくは近隣の産科施設を紹介致します。
凍結胚移植
複数個良好胚が得られた際には、新鮮胚移植に用いなかった余剰胚を凍結保存し別の周期で移植します。又、状況によってはあえて新鮮胚移植は行わず、全胚凍結を選択する場合もあります。
Assisted Hatting(透明帯開孔法)AHA法
受精後5日~7日で胚は胚盤胞と呼ばれる状態まで発育します。その後、透明帯(胚の殻)を破って(孵化)、中の胚が子宮内膜に進入し着床(妊娠)が成立します。不妊治療中の方の中には、透明帯が硬かったり、厚かったりして胚が孵化しにくい方がいるのではないかと考えられています。又、凍結操作による透明帯への影響も懸念され、孵化障害を補助する技術として考えられたのがAHA法です。
当院ではPartial zona dissection(PZD法)によるAHA法を施行しております。先端の尖ったピペットで割球に傷を付けないように透明帯を突き抜き、切開を入れる方法です。
良好胚を複数回移植しても着床しない場合に提示しております。

無精子症
射出精液中に精子を認めない状態をいいます。
全不妊症の約30~50%は男性に起因し、その10~15%が無精子症と言われています。
当院では無精子症の方に対して、局所の診察・ホルモン検査・染色体検査(健康保険適応)・Y染色体微小欠損検査(自費で約40,000円)をお勧めしております。
検査結果から低ゴナドトロピン性性腺機能低下症・閉塞性無精子症・非閉塞性無精子症を診断することができます。
低ゴナドトロピン性性腺機能低下症であれば、3~6か月の内分泌療法で射出精液中に精子が認められるようになります。
閉塞性無精子症の場合、造精機能は保たれているので精巣生検により精巣内の精子を回収しARTに用いることが可能です。(精巣内精子採取術:TESE)
一方、非閉塞性無精子症の場合、造精機能が障害されているため精子の回収は困難とされています。このような方に対し顕微鏡下精巣内精子採取術(Micro TESE)をお勧めしております。
治療実績
| 2020年 | 2021年 | 2022年 | |
|---|---|---|---|
| 人工授精 | 565 | 484 | 392 |
| 体外受精・顕微授精 | 237 | 294 | 283 |
| 凍結胚融解胚移植 | 187 | 254 | 323 |
所属医師紹介
佐藤 孝明(さとう たかあき)
| 役 職 | 生殖医療センター長 |
|---|---|
| 専門分野 | 産婦人科一般 |
| 資 格 | 日本産科婦人科学会専門医・指導医 |
| 卒業大学 | 新潟大学(H5年卒) |
郷戸千賀子(ごうど ちかこ)
| 役 職 | 医長 |
|---|---|
| 専門分野 | 生殖内分泌、産婦人科一般 |
| 資 格 | 日本産科婦人科学会専門医 日本生殖医学会生殖医療専門医 |
| 卒業大学 | 新潟大学(H15年卒) |
廣川哲太郎(ひろかわ てつたろう)
| 役 職 | 医長 |
|---|---|
| 専門分野 | 産婦人科一般 |
| 資 格 | 日本産科婦人科学会専門医 NCPR専門(Aコース)コース修了 |
| 卒業大学 | 埼玉医科大学(H28年卒) |
小林琢也(こばやし たくや)
| 役 職 | 医員 |
|---|---|
| 専門分野 | 産婦人科一般 |
| 資 格 | 日本周産期・新生児医学会新生児蘇生法「専門」コース修了 日本産科婦人科学会専門医 |
| 卒業大学 | 新潟大学(H30年卒) |
診療週間予定表
| 月曜日 | 火曜日 | 水曜日 | 木曜日 | 金曜日 | |
|---|---|---|---|---|---|
| 午前 | 郷戸千賀子 | 廣川哲太郎 | 郷戸千賀子 | 佐藤孝明 | 郷戸千賀子 |
| 午後 | 廣川哲太郎 | – | – | 小林琢也 | – |
午後の診察は3:00~4:00です。(受付開始は2:45~)
※不妊症の診察は、超音波検査、検査結果の説明と一人に掛かる時間が長くなっておりますので、待ち時間が比較的長くご迷
惑をお掛けしていますがご容赦下さい。
※都合により、急な休診及び代診になる場合があります。
生殖医療センターを受診される方へ
基礎体温表をお持ち下さい。
基礎体温表は診察の上で参考になりますので、グラフにしてカルテと共にお出し下さい。
保険証をお持ち下さい。
メモ等を用意して診察を受けましょう。
次回いつ来院したらよいか、いつから薬を飲むのか等、書かれると良いと思います。
(生殖医療センターの基礎体温表にはメモ欄がありますのでご利用下さい。)
夫の精液検査も生殖医療センターで行っております。
3日以上禁欲し、精液を採取。精液の量・濃度・運動率・運動性を調べます。
採精室で採精され、研究室に提出されれば帰宅されても構いません。結果は奥様にお知らせ致します。精液検査希望の方は早めの診察時間帯をお勧めします。
ご不明な点は、不妊外来受付看護師にお聞き下さい。
生殖医療センター内紹介
 受 付
受 付  診察室
診察室
 安静室①
安静室①  安静室②
安静室②
 IVF研究室①
IVF研究室①  IVF研究室②
IVF研究室②
 採卵室
採卵室  採精室
採精室


